Fallvorstellung
Ein 62-jähriger Patient wurde nach einer Synkope, bei welcher er sich eine rechtsseitige Schlüsselbeinfraktur zugezogen hatte, zur weiteren Abklärung in die kardiologische Praxis zugewiesen. Prodromi wurden vom. Patienten verneint, die Synkope von Augenzeugen als plötzliche Bewusstlosigkeit mit Sturz und raschem Wiedererwachen beschrieben. Bereits drei Monate zuvor war eine einmalige Schwindelepisode aufgetreten. In der persönlichen Anamnese waren eine arterielle Hypertonie und ein Diabetes mellitus bekannt. Eine sechs Monate zuvor aufgrund atypischer Thoraxschmerzen durchgeführte Dobutamin-Stressechokardiographie war unauffällig. Die medikamentöse Therapie bestand aus Azetylsalizylsäure, einem Statin, einem AT2-Rezeptor-Antagonisten und einem Sulfonylharnstoff. Der klinische Status des Patienten war unauffällig. Die Laborparameter lagen im Normbereich, elektrokardiographisch fielen ein erstgradiger AV-Block, ein Rechtsschenkelblock sowie ein linksanteriorer Hemiblock auf. Die Echokardiographie war normal.
In der Annahme einer bradykardiebedingten Synkope bei inkomplett trifaszikulärem Block erfolgte eine Schrittmacherimplantation. Im bisherigen Verlauf von sechs Monaten war der Patient vollkommen beschwerdefrei.
Einleitung
Synkopen sind häufig, sie stellen 1–3% aller Notfallkonsultationen und bis zu 6% aller Hospitalisationen dar [
1,
2,
3,
4]. Die Inzidenz der Synkope nimmt mit fortschreitendem Alter zu, die Lebenszeitprävalenz ist mit 20–35% hoch [
5,
6,
7].
Die Synkope entspricht einem Symptom. Sie wird als plötzlicher transienter Bewusstseins- und Muskeltonusverlust mit nachfolgender spontaner, vollständiger und meist rascher Erholung definiert und durch eine globale zerebrale Minderperfusion verursacht [
7,
8]. Neurogene und orthostatische Ursachen sind für über 70% aller Synkopen verantwortlich; strukturelle Herzerkrankungen oder Arrhythmien verursachen 15–20% aller Synkopen [
9,
10]. Häufig sind Synkopen multifaktoriell bedingt, dies vor allem bei älteren Patienten [
11].
Zur initialen Evaluation eines Patienten auf der Notfallstation gehören neben Anamnese und klinischem Status die Blutdruckmessung im Liegen und Stehen sowie ein Ruhe-EKG. Hiermit kann die Ursache einer Synkope in 50% geklärt werden [
10,
12]. Bei Verdacht auf eine kardiale Synkope sind weitere Untersuchungen wie Echokardiographie, Belastungstests, Holter-EKG, Event- und Loop-Recorder sowie elektrophysiologische Untersuchungen indiziert [
9,
10]. Bei Verdacht auf eine neurokardiogene Ursache und unauffälliger kardiologischer Abklärung können je nach Häufigkeit und Schweregrad der Synkope Kipptischuntersuchung, Karotissinusmassage oder Monitoring mittels implantiertem Loop-Recorder durchgeführt werden [
10,
11].
Patienten, welche eine kardial bedingte Synkope erleiden, weisen eine erhöhte Mortalität auf, wobei die Prognose durch die bestehende Herzerkrankung und weniger durch die Synkope an sich bestimmt wird. Bei Patienten mit kardialer Synkope wurde eine doppelt so hohe Mortalität beobachtet, wohingegen Patienten nach vasovagaler Synkope keine erhöhte Mortalität gegenüber Patienten ohne Synkope aufwiesen [
7]. Aufgrund der schlechten Prognose sind eine frühzeitige Identifikation kardialer Synkopen und die Behandlung der zugrundeliegenden Herzerkrankung von grosser Bedeutung.
Ausgehend von der Fallbeschreibung unseres Patienten mit Synkope und inkomplett trifaszikulärem Block werden im Folgenden drei Fragen diskutiert:
Wie erfolgt die Risikostratifizierung von Patienten nach einer Synkope, und welche Patienten können ambulant, welche müssen stationär abgeklärt werden?
Wie ist der Spontanverlauf eines bifaszikulären, bzw. inkomplett trifaszikulären Blocks?
Dürfen Patienten nach einer Synkope ein Fahrzeug lenken?
Risikostratifizierung auf der Notfallstation
Unmittelbar nach einer Synkope müssen Patienten mit erhöhtem Risiko für relevante Rhythmusstörungen oder einen plötzlichen Tod erfasst und entsprechende Abklärungen eingeleitet werden. Bleibt die Ursache der Synkope nach initialer Evaluation auf der Notfallstation unklar, können prognostische Scores die Risikostratifizierung und Festlegung eines ambulanten oder stationären Vorgehens erleichtern (
Tab. 1).
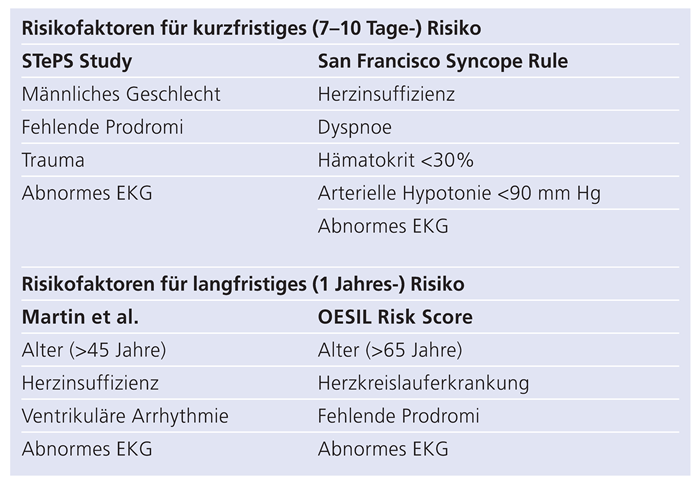
Tabelle 1.
Prognostische Scores zur Risikostratifizierung von Patienten nach einer Synkope. Verschiedene Prädiktoren, welche mit einer schlechten Kurzzeitprognose nach einer Synkope assoziiert sind, wurden in der «STePS (Short-Term Prognosis of Syncope) Study» und in der «San Francisco Syncope Rule» zusammengefasst. In der Studie von Martin et al. und im OESIL (Osservatorio Epidemiologico sulla Sincope nel Lazio)-Risk-Score wurden Prädiktoren erhöhter Mortalität innerhalb des ersten Jahres nach einer Synkope beschrieben [nach [
8,
13,
14,
15]].
Tabelle 1.
Prognostische Scores zur Risikostratifizierung von Patienten nach einer Synkope. Verschiedene Prädiktoren, welche mit einer schlechten Kurzzeitprognose nach einer Synkope assoziiert sind, wurden in der «STePS (Short-Term Prognosis of Syncope) Study» und in der «San Francisco Syncope Rule» zusammengefasst. In der Studie von Martin et al. und im OESIL (Osservatorio Epidemiologico sulla Sincope nel Lazio)-Risk-Score wurden Prädiktoren erhöhter Mortalität innerhalb des ersten Jahres nach einer Synkope beschrieben [nach [
8,
13,
14,
15]].
Als unabhängige Prädiktoren einer Arrhythmie und einer erhöhten Mortalität innerhalb des ersten Jahres nach einer Synkope werden ein abnormer elektrokardiographischer Befund, Anamnese einer ventrikulären Arrhythmie oder einer Herzinsuffizienz sowie ein Alter über 45 Jahre genannt. Bei Patienten ohne Risikofaktoren wurden in 4,4–7,3% Arrhythmien beobachtet, bestanden drei oder vier Risikofaktoren, wurden sie in 57,6–80,4% beschrieben; die Mortalität stieg von 1,1–1,8% bei Patienten ohne Risikofaktoren auf 27,3–37,0% bei Patienten mit drei oder vier Risikofaktoren an [
8].
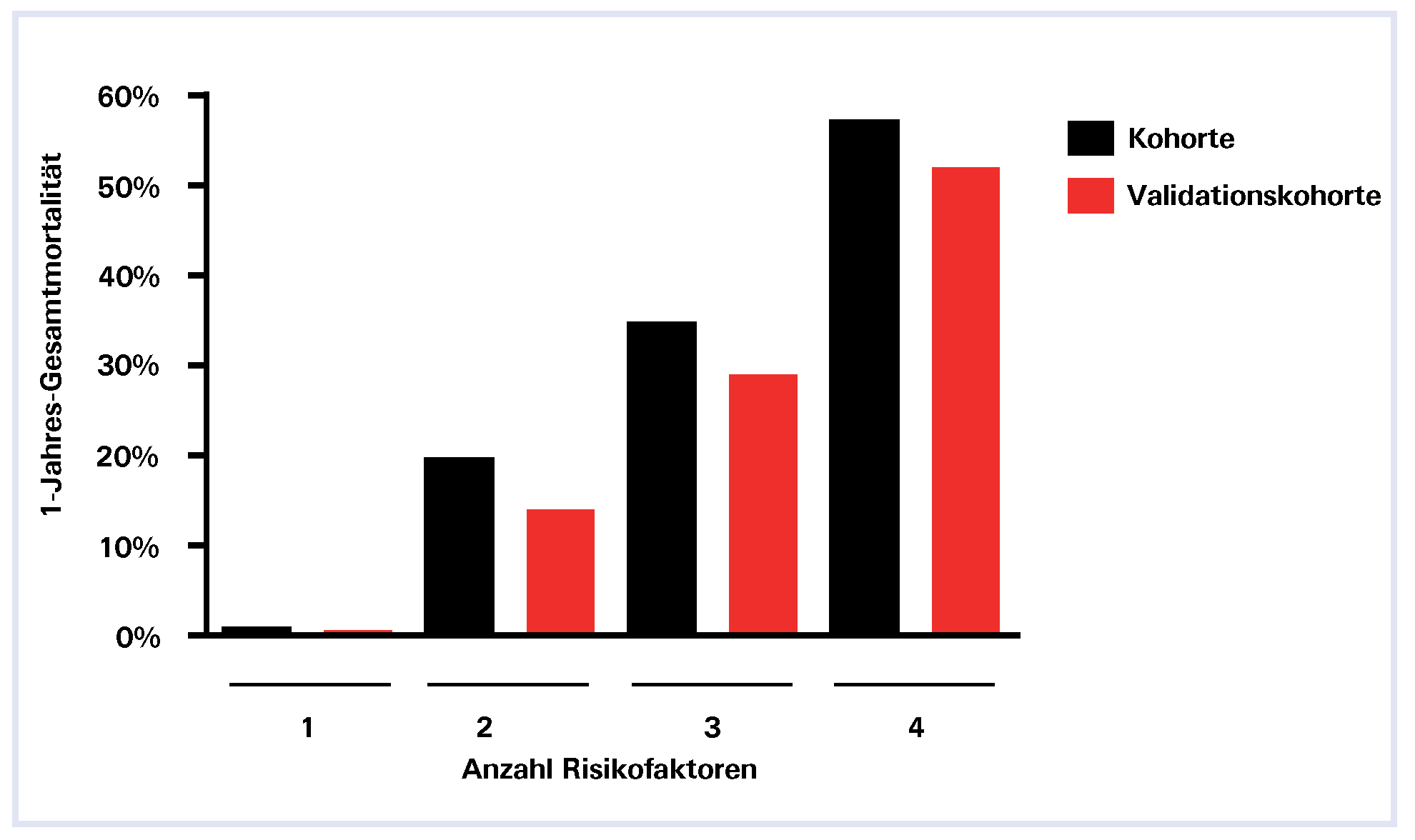
Im OESIL (Osservatorio Epidemiologico sulla Sincope nel Lazio)-Risk-Score wurden neben einem abnormen elektrokardiographischen Befund fehlende Prodromi, ein Alter über 65 Jahre sowie eine bekannte Herzkreislauferkrankung als Prädiktoren erhöhter Mortalität innerhalb des ersten Jahres nach einer Synkope beschrieben. Bereits bei Vorliegen zweier Risikofaktoren wurde eine Mortalität von 19,6% beobachtet; bestanden drei oder vier Risikofaktoren, lag die Mortalität bei 34,7%, bzw. 57,1% (
Abb. 1) [
13]. Die Hospitalisation wird bei Patienten mit zwei oder mehr Risikofaktoren empfohlen. Ob damit eine Verbesserung der Prognose erreicht werden kann, bleibt allerdings unklar. Im Gegensatz zu den erstgenannten von Martin et al. erhobenen Daten, welche in einem einzelnen Tertiärspital erfasst wurden, wurde der OESIL-Risk-Score in sechs regionalen Spitälern erarbeitet, womit er der Situation im Alltag näher kommt.
Abbildung 1.
Ein-Jahres-Mortalität in Abhängigkeit von der Anzahl vorhandener Risikofaktoren des OESIL (Osservatorio Epidemiologico sulla Sincope nel Lazio)-Risk-Scores (nach [
13]).
Abbildung 1.
Ein-Jahres-Mortalität in Abhängigkeit von der Anzahl vorhandener Risikofaktoren des OESIL (Osservatorio Epidemiologico sulla Sincope nel Lazio)-Risk-Scores (nach [
13]).
Sarasin et al. haben als Prädiktoren einer rhythmogenen Synkope einen abnormen elektrokardiographischen Befund, eine vorbestehende Herzinsuffizienz sowie ein Alter über 65 Jahre definiert. Das Risiko einer Arrhythmie stieg von 0–2% bei Patienten ohne Risikofaktoren, auf 27–60% bei Patienten mit allen drei Risikofaktoren an [
9].
Das Synkopenmanagement auf der Notfallstation wird massgeblich durch die Abschätzung der kurzfristigen Prognose eines Patienten beeinflusst. In der STePS (Short-Term Prognosis of Syncope) Study wurden Morbidität und Mortalität in den ersten zehn Tagen nach Synkope untersucht [
14]. 0,7% der synkopierten Patienten verstarben, bei 5,4% mussten Interventionen wie Reanimation, sofortige antiarrhythmische Therapie, Schrittmacher- oder ICD-Implantation oder eine Verlegung auf eine Intensivstation vorgenommen werden. Männliches Geschlecht, fehlende Prodromi, Verletzungen und abnorme elektrokardiographische Befunde waren Risikofaktoren für Tod oder die Möglichkeit einer relevanten therapeutischen Intervention in den ersten zehn Tagen [
14]. 33% der Patienten wurden hospitalisiert, wobei die Hälfte der Patienten über 65 Jahre alt war und häufig Komorbiditäten aufwies. Da bei hospitalisierten Patienten mehr Interventionen vorgenommen wurden als bei ambulanten, könnte eine Hospitalisation die kurzfristige Prognose von Patienten nach einer Synkope durch initiale lebensrettende Massnahmen positiv beeinflussen. Die Ein-Jahres-Mortalität der hospitalisierten Patienten war jedoch höher als die der ambulanten; sie war vor allem aber durch Grunderkrankung und Komorbiditäten bestimmt. Somit konnte in dieser Studie nicht gezeigt werden, dass eine Hospitalisation die Langzeitprognose von Hochrisikopatienten nach Synkope durch therapeutische Massnahmen verbessert. Um den Effekt einer Hospitalisation auf die Prognose synkopierter Patienten zu untersuchen, wäre eine prospektiv randomisierte Studie notwendig, welche aus ethischen Gründen nicht durchführbar ist.
Quinn et al. stellten 2004 in einer prospektiven Kohortenstudie die «San Francisco Syncope Rule» auf, um Patienten mit einer schlechten Kurzzeitprognose frühzeitig identifizieren zu können und somit den Entscheid über ein ambulantes oder stationäres Vorgehen zu erleichtern. Sie basiert auf den fünf Faktoren abnormer elektrokardiographischer Befund, Anämie (Hämatokrit <30%), Dyspnoe, arterielle Hypotonie (<90 mm Hg systolisch) und vorbestehende Herzinsuffizienz [
15]. 55% der Patienten wurden hospitalisiert. Durch Anwenden der «San Francisco Syncope Rule» in dieser Patientenkohorte hätte die Hospitalisationsrate um 10% gesenkt werden können, da Patienten mit niedrigem Risiko für ein schlechteres Kurzzeitoutcome als solche hätten klassifiziert und ambulant weiter abgeklärt werden können [
15]. Sensitivität und Spezifität der «San Francisco Syncope Rule» werden unterschiedlich angegeben. Die Sensitivität variiert von 74–96%, die Spezifität von 42–62% [
15,
16,
17,
18,
19].
Sowohl die StePS wie auch die «San Francisco Syncope Rule» zeigen in den ersten Tagen nach einer Synkope bei Hochrisikopatienten ein deutlich erhöhtes Morbiditäts- und Mortalitätsrisiko. Gemäss Richtlinien der European Society of Cardiology wird eine Hospitalisation zur Durchführung weiterer Abklärungen bei Patienten mit bekannter oder vermuteter Herzerkrankung, einem auffälligen elektrokardiographischen Befund, einer während Anstrengung aufgetretenen oder eine schwere Verletzung verursachenden Synkope und einer positiven Familienanamnese für einen plötzlichen Herztod empfohlen. Des Weiteren sollte eine stationäre Therapie bei Arrhythmien, Koronarischämien, strukturellen Herz- und Herzlungenerkrankungen sowie bei neurokardiogenen Synkopen erfolgen, sofern eine Schrittmacherimplantation geplant ist (
Tab. 2) [
20].
Synkope und bifaszikulärer Block
Als bifaszikulärer Block sind ein kompletter Rechtsschenkelblock in Kombination mit einem linksanterioren oder linksposterioren Hemiblock und ein kompletter Linksschenkelblock definiert. Der Begriff trifaszikulärer Block beinhaltet eine Leitungsstörung in allen drei Schenkeln gleichzeitig oder zu unterschiedlichen Zeitpunkten, wird aber oft auch für einen bifaszikulären Block in Kombination mit einem erstgradigen AVBlock verwendet [
21].
Synkopen sind bei Patienten mit bifaszikulärem Block häufig. Obwohl sie rezidivierend auftreten können, ist bei diesen Patienten das Risiko eines plötzlichen Herztodes nicht erhöht. Eine Schrittmacherimplantation verhindert synkopenbedingte Symptome, vermag aber die Inzidenz plötzlicher Herztodesfälle nicht zu reduzieren. Bei Nachweis eines auch nur passageren komplettenAV-Blocks ist eine Synkope bei diesen Patienten jedoch mit einer erhöhten Inzidenz plötzlicher Herztodesfälle assoziiert [
22].
Die Progression vom bi- und trifaszikulären zum kompletten AV-Block wird in der Literatur unterschiedlich angegeben. So wurden in den 1980er Jahren 554 Patienten mit bi- oder trifaszikulärem Block über dreieinhalb Jahre prospektiv untersucht. Nur 2% der Patienten, welche keine Synkope erlitten hatten, entwickelten einen kompletten AV-Block, wohingegen dieser bei 17% der Patienten, welche synkopiert waren, beobachtet wurde. Die bradykardiebedingte Fünf-Jahres-Mortalität war mit 6% tief, da ein kompletter AVBlock meist frühzeitig erkannt wurde und eine Schrittmacherimplantation erfolgen konnte [
23].
In einer schwedischen Studie wurde bei 27 Patienten mit bifaszikulärem Block und Synkope ein Einkammerschrittmacher mit der Möglichkeit einer Bradykardie-Detektion implantiert. Bei 37% der Patienten trat in den ersten zwei Jahren ein höhergradiger AV-Block auf, was einer jährlichen Inzidenz von 19% innerhalb der ersten zwei Jahre entsprach. Somit kann bei dieser Konstellation eine Schrittmacherimplantation ohne vorgängige EKG-Dokumentation diskutiert werden [
24].
Die Wahrscheinlichkeit, dass eine Synkope durch einen passageren AV-Block bedingt ist, ist hoch, wennin der elektrophysiologischen Untersuchung eine Pathologie des His-Purkinje-Systems dokumentiert wird (HV-Intervall >100 ms) [
21,
22]. Aber auch bei negativer elektrophysiologischer Untersuchung konnten Brignole et al. bei synkopierten Patienten mit bifaszikulärem Block während eines Verlaufs von 15 Monaten in 42% eine erneute Synkope, bedingt durch paroxysmale AV-Blockierungen oder Asystolien, dokumentieren. Der Nachweis gelang durch Implantation eines Loop-Recorders imAnschluss an die elektrophysiologische Untersuchung [
25]. Aufgrund dieser Daten besteht die Indikation zur Schrittmacherimplantation nicht nur bei Patienten mit bifaszikulärem Block und dokumentiertem höhergradigen AV-Block (Klasse I), sondern auch bei Patienten mit bifaszikulärem Block und Verdacht auf eine kardiale Synkope (Klasse IIa). Bei diesen Patienten muss also kein direkter Nachweis eines höhergradigen AV-Blocks erfolgen, jedoch müssen andere Ursachen und vor allem ventrikuläre Arrhythmien bei bekannter kardialer Vorerkrankung ausgeschlossen werden [
21,
22].
Fahrtauglichkeit
Medizinisch bedingte Verkehrsunfälle sind mit Ausnahme des Einflusses von Alkohol selten [
20,
26]. 1–3% aller tödlichen Verkehrsunfälle werden durch medizinische Erkrankungen verursacht [
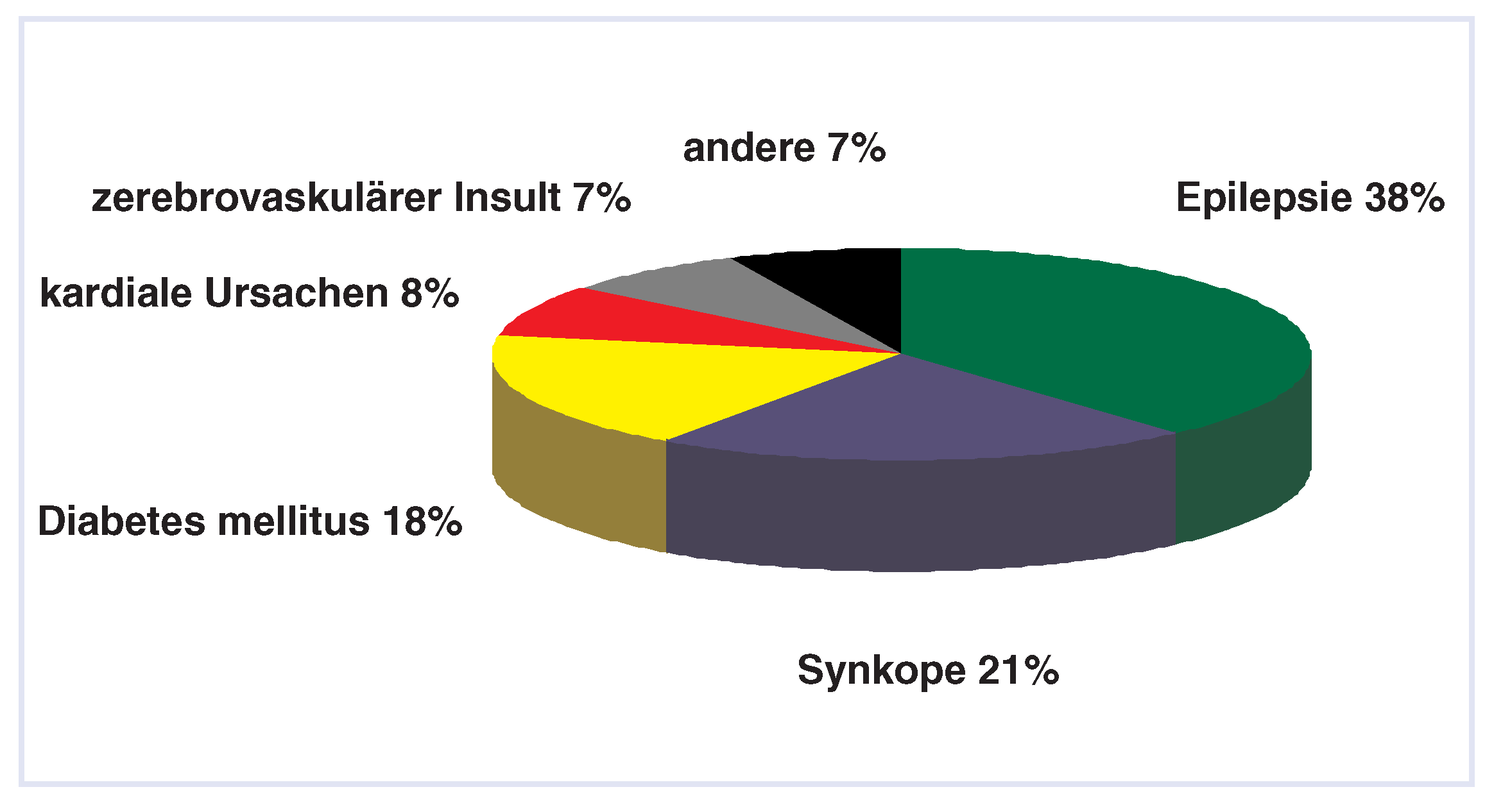
26]. Nach epileptischen Anfällen sind Synkopen die zweithäufigste Ursache von Verkehrsunfällen und für 21% der durch einen Bewusstseinsverlust bedingten Unfälle verantwortlich (
Abb. 2) [
27].
Abbildung 2.
Verkehrsunfälle mit Bewusstseinsverlust. Epileptische Anfälle und Synkopen stellen die häufigste Ursache der durch einen Bewusstseinsverlust bedingten Verkehrsunfälle dar (nach [
20,
27]).
Abbildung 2.
Verkehrsunfälle mit Bewusstseinsverlust. Epileptische Anfälle und Synkopen stellen die häufigste Ursache der durch einen Bewusstseinsverlust bedingten Verkehrsunfälle dar (nach [
20,
27]).
Die «European Task Force Guidelines for Driving and Heart Disease» empfehlen ein Fahrverbot, solange die Ursache der Synkope nicht geklärt und die Symptome nicht kontrolliert sind [
20]. In der Schweiz wird nach einer Synkope ungeklärter Ätiologie ein Fahrverbot von sechs Monaten gefordert. Bei geklärter Ursache sollte eine Fahrkarenz bis zur Symptomkontrolle eingehalten werden; falls keine Therapie möglich ist, ist eine verkehrsmedizinische Abklärung zu erwägen [
28,
29]. Die praktische Umsetzung dieser Empfehlungen erweist sich als schwierig. Maas et al. haben Patienten nach einer Synkope ein Fahrverbot empfohlen, 3–6 Monate danach sind alle Patienten weiterhinAuto gefahren. Nach einem Verlauf von einem Jahr erlitten 18,3% der Patienten eine erneute Synkope, 2,9% beim Autofahren [
30].
Schlussfolgerung
Da kardialbedingte Synkopen eine schlechte Prognose aufweisen, gilt es, diese bei der Erstkonsultation sowohl in der hausärztlichen oder spezialärztlichen Praxis wie auch auf der Notfallstation zu erfassen und einer raschen Abklärung und gegebenenfalls Therapie zuzuführen. Verschiedene Scores helfen, die Prognose abzuschätzen, und erleichtern den Entscheid, ob eine Abklärung stationär oder ambulant erfolgen kann. Patienten mit Synkope und bifaszikulärem Block weisen ein hohes Risiko für intermittierende höhergradige AVBlockierungen auf, wodurch sich auch ohne direkten Nachweis eines zweit- oder drittgradigen AV-Blocks eine Schrittmacherimplantation rechtfertigt. Bei Synkopen ungeklärter Ätiologie, bzw. noch nicht behandelten Synkopen, wird ein Fahrverbot für sechs Monate gefordert.