«Swiss Cholesterol Network» – erste Antwort auf die Europäische Charta für Herzgesundheit
Mit der Unterzeichnung der Europäischen Charta für Herzgesundheit haben 14 namhafte Gesundheitsorganisationen der Schweiz (Die folgenden Schweizer Gesundheitsorganisationen haben mit der Unterzeichnung der Europäischen Charta für Herzgesundheit ihre Absicht zur Förderung der Schweizer Herzgesundheit im Sinne der Charta erklärt: Arbeitsgemeinschaft für Tabakprävention, Bern; CardioVasc Suisse, Bern; Gesundheitsförderung Schweiz, Bern; Kollegium für Hausarztmedizin (KHM), Bern; Public Health Schweiz, Bern; Schweizer Berufsverband der Pflegefachfrauen und Pflegefachmänner (SBK), Bern, Schweizerische Diabetesgesellschaft, Baden; Schweizerische Gesellschaft für Allgemeinmedizin (SGAM), Lichtensteig; Schweizerische Gesellschaft für Endokrinologie und Diabetologie (SGED), Baden; Schweizerische Gesellschaft für Innere Medizin (SGIM), Basel; Schweizerische Gesellschaft für Kardiologie (SGK), Bern; Schweizerische Herzstiftung, Bern; Schweizerische Hypertonie-Gesellschaft, Bern; Verbindung der Schweizer Ärztinnen und Ärzte (FMH).) ihreAbsicht erklärt, die HerzKreislauf-Problematik in der Schweiz nachhaltig anzugehen und weitgreifende Präventionsstrategien im Sinne der Forderungen der Charta zu unterstützen. Als einer der wichtigsten kardiovaskulären Risikofaktoren – nebst Rauchen und Hypertonie – gilt das Cholesterin. Immer mehr Studien unterstreichen den Nutzen einer effektiven Cholesterinsenkung in Hinblick auf die Reduktion von kardiovaskulären Ereignissen. Wie in anderen Ländern bietet auch in der Schweiz das aktuelle Cholesterinmanagement ein breites Feld von Optimierungsmöglichkeiten. Die gesetzten Zielwerte werden nur bei einer Minderheit erreicht und die Bedeutung des Cholesterins als kardiovaskulärer Risikofaktor wird in der Bevölkerung noch unterschätzt.Aus diesem Grund wurde das «Swiss Cholesterol Network» initiiert. Dessen Ziel ist es, das Cholesterinmanagement in der Schweiz zu optimieren, welches auf den aktuellen Empfehlungen zur Prävention Kardiovaskulärer Krankheiten der Arbeitsgruppe für Lipide und Atherosklerose (AGLA) und der Schweizerischen Gesellschaft für Kardiologie (SGK) basiert. Bezug nehmend auf die Forderungen der Europäischen Charta für Herzgesundheit veröffentlichen wir im Sinne einer ersten Umsetzungsmassnahme mit dem vorliegenden Dokument eine Bestandsaufnahme zum aktuellen Cholesterinmanagement in der Schweiz und zu dessen Optimierungsmöglichkeiten.
Die aktuelle Datenlage – eine Übersicht
Die Bekämpfung der kardiovaskulären Erkrankungen als wichtigste Todesursachen weltweit [
1] stellt nach wie vor die grösste Herausforderung für die nationalen Gesundheitssysteme dar. Europaweit sind derzeit jährlich 1,9 Millionen Todesfälle auf Herz-Kreislauf-Erkrankungen zurückzuführen und auch in der Schweiz bilden kardiovaskuläre Ereignisse bei beiden Geschlechtern mit 37,4% die häufigste Todesursache [
2].
Die kardiovaskulären Krankheiten belegen den ersten Rang der in der Arztpraxis erhobenen Diagnosen (12%) und den zweiten Rang (14%) der medikamentösen Verordnungen (Interpharma). Zu beachten ist auch, dass unter den 76684 Hospitalisationen aufgrund eines Herzinfarkts und zerebrovaskulären Insulten im Jahr 2004 26% der Frauen und 47% der Männer weniger als 65 Jahre alt waren.
Mehrere zugrunde liegende kardiovaskuläre Risikofaktoren sind längst evaluiert und werden seit Jahren in Primär- und Sekundärprävention angegangen. Aufgrund der heutigen Datenlage können mittels Erfassung von 9 einfach messbaren Faktoren (Dyslipidämie, Rauchen, Hypertonie, Diabetes, abdominale Adipositas, psychosoziale Faktoren, Konsum von Obst und Gemüse,Alkoholkonsum, physischeAktivität) 90% des Risikos, einen Myokardinfarkt zu erleiden, erklärt werden [
3].
Hypercholesterinämie nach Rauchen und Hypertonie bedeutendster beeinflussbarer Risikofaktor
Als Hauptrisikofaktoren für kardiovaskuläre Ereignisse gelten Rauchen, Hypertonie und Hypercholesterinämie [
4]. Mindestens 80% der Ereignisse können auf einen dieser Risikofaktoren zurückgeführt werden. Die Hypercholesterinämie als wichtigster Vorbote der Atherosklerose stellt einen einfachen, diagnostizierbaren kardiovaskulären Risikofaktor dar. Sie kann angesichts ihres krankheitsfördernden Effektes als Risikofaktor Nummer eins in Primär- und Sekundärprävention betrachtet werden. Immer mehr Studien zeigen, dass die Cholesterinwerte zu den bedeutendsten Prädiktoren der Koronaren Herzkrankheit [
5] gehören und speziell die Modifikation dieses Risikofaktors zu einer deutlichen Reduktion von kardiovaskulären Ereignissen und Todesfällen führt [
4]. Mehr als 80% der ischämischen Herz-Kreislauf-Ereignisse sind auf vulnerable Plaques zurückzuführen. Darunter versteht man zu Thrombosen neigende atherosklerotische Herde, bei deren Entstehung dem Cholesterin eine Schlüsselrolle zukommt.
Zunahme der Hypercholesterinämie in der Schweiz
Gemäss dem Bericht «Zahlen und Daten über HerzKreislauf-Krankheiten in der Schweiz» der Schweizerischen Herzstiftung ergab die Umfrage zur Gesundheit bei über 15-Jährigen, dass die Prävalenz einer Hypercholesterinämie, welche 6,5 mmol/l übersteigt, 34% der befragten Männer und 30% der befragten Frauen betrifft [
6]. Es wurde beobachtet, dass das Gesamtcholesterin bei den Männern bis 50 kontinuierlich ansteigt und sich im höheren Alter stabilisiert, während es bei den Frauen weiterhin zunimmt. Die neuen, aus der Schweizer Umfrage 2007 gewonnenen Angaben, welche demnächst publiziert werden, erlauben es, die Entwicklung seit 2002 zu messen.
Im Rahmen des Genfer «Bus Santé»-Programms, einem epidemiologischen Beobachtungsprogramm zur gezielten Erfassung von Risikofaktoren, wurde eine deutliche Zunahme der Hypercholesterinämie-Prävalenz bei beiden Geschlechtern festgestellt: Während einer kontinuierlichen Beobachtung über den Zeitraum von 1993–2003 zeigte sich eine signifikante PrävalenzZunahme von 18 auf 26% bei Frauen bzw. von 21 auf 30% bei Männern in der Altersgruppe von 35–74 Jahren (n = 6107 bzw. 6164) [
7]. Die Bestimmung der kardiovaskulären Risikofaktoren bei 1741 Männern und 2717 Frauen im Jahre 2001 durch eine «National Stroke Prevention Campaign» ergab eine Hypercholesterinämie-Prävalenz von 33% [
8]. Eine überraschend hohe Prävalenz der Hypercholesterinämie bereits in der jungenAltersgruppe von 18- bis 20-Jährigen zeigte eine Untersuchung der Laborwerte von 7714 Schweizer Rekruten aus dem Jahre 2004 [
9]. 9,1% der untersuchten Rekruten wiesen Serum-Cholesterinwerte von >5,2 mmol/l auf, ein Wert, der gemäss neuesten American National Cholesterol Education Panel (NCEP)Richtlinien als bedenklich beschrieben wird [
10]. Bei 1,4% der jungen Männer wurden Serum-Cholesterinwerte von >6,2mmol/l festgestellt. Dieser Wert wird gemäss NCEP als klinisch bedeutsam eingestuft und geht mit einem erhöhten Risiko für die Entwicklung einer Atherosklerose einher.
Die 2003 durchgeführte CoLaus-Studie mit insgesamt über 6000 untersuchten Personen, repräsentativ für die Lausanner Bevölkerung zwischen 35 und 75 Jahren, zeigte, dass die Prävalenz der Hypercholesterinämie verbunden mit einem LDL-Cholesterinspiegel von ≥4,1 mmol/l bzw. ≥2,6 mmol/l bei gleichzeitiger kardiovaskulärer Erkrankung oder Diabetes mellitus sich auf 20% bei Frauen und auf 22% bei Männern beläuft [
11].
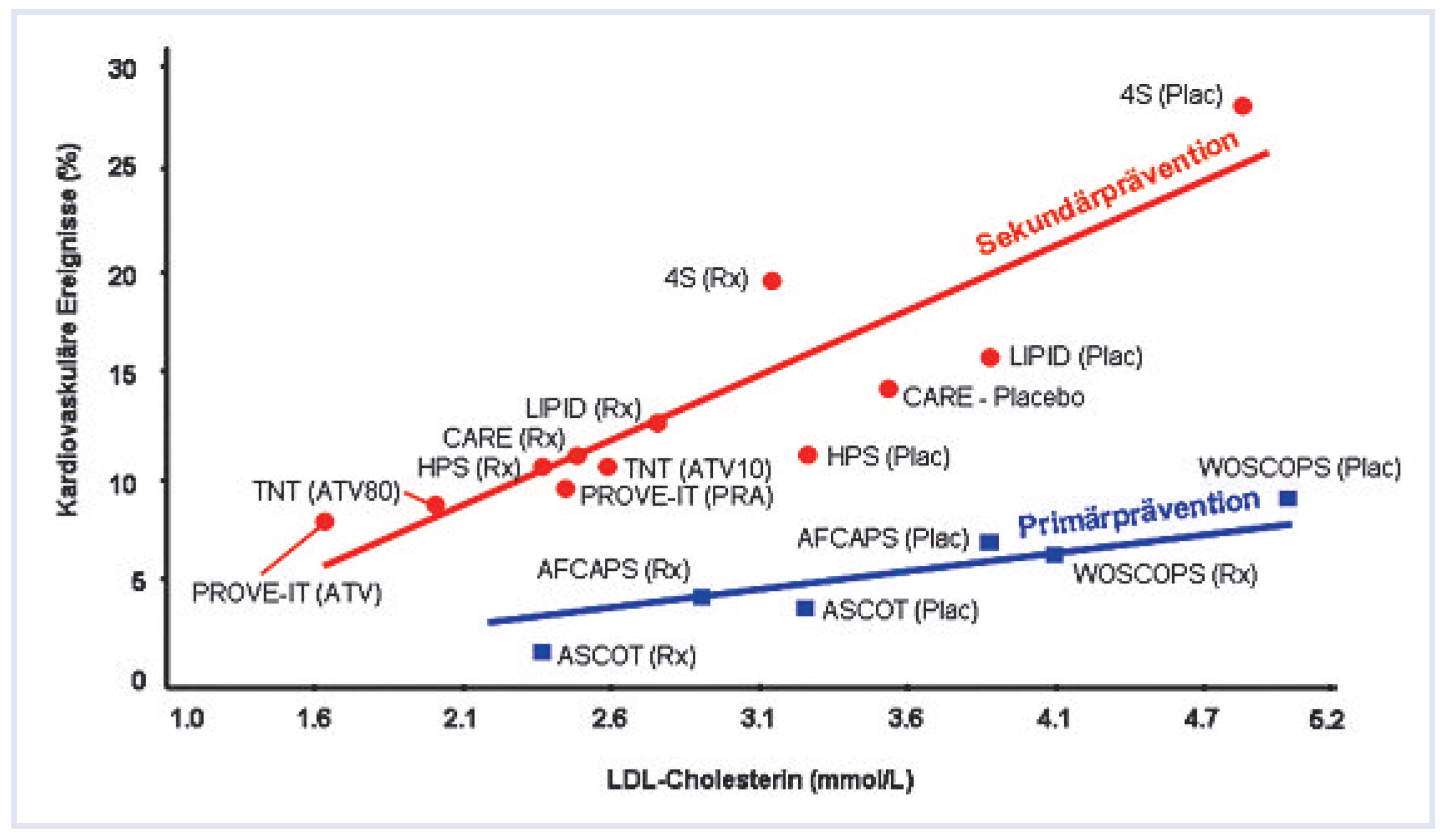
Cholesterinsenkung – je tiefer, desto besser
Die Wahrscheinlichkeit für das Auftreten von kardiovaskulären Ereignissen kann durch erfolgreiche Cholesterinsenkung mit Statinen – der primären und wichtigsten Cholesterinsenkergruppe [
12] – bis zu 30% gesenkt werden. Dies sowohl in der Primär- [
13] als auch in der Sekundärprävention [
14]. Die direkte Korrelation zwischen erreichter Cholesterinsenkung und der Reduktion von kardiovaskulären Ereignissen ist au
Figure 1 ersichtlich. Eine Senkung des LDL-Cho- lesterinwerts um 1 mmol/l vermindert das relative Risiko für die koronare Herzkrankheit um 23%, das Risiko für einen Schlaganfall und für kardiovaskuläre Erkrankungen um 19% bzw. 21% [
14]. Sowohl die Heart Protection Study [
15] als auch die ASCOT-LLAUntersuchung [
16] haben gezeigt, dass der klinische Nutzen einer LDL-Cholesterinsenkung dabei unabhängig vom absoluten Ausgangswert ist. Das heisst, der relative Benefit bleibt gleich, unabhängig davon, ob die LDL-Cholesterinsenkung zum Beispiel von 3 auf 2 mmol/l oder von 4 auf 3 mmol/l erfolgt [
16]. Ähnliche Ergebnisse sind auch aus einer Endpunkt-Studie [
17] ersichtlich, welche das Auftreten von Schlaganfällen mit eingeschlossen hat. Die Cholesterinwerte können dabei nicht tief genug gesenkt werden. Immer mehr Daten zeigen, dass die tiefsten LDL-Cholesterinwerte am besten vor kardiovaskulären Ereignissen schützen und dass bei Patienten mit Atherosklerose die Devise «the lower the better» gilt [18, 19].
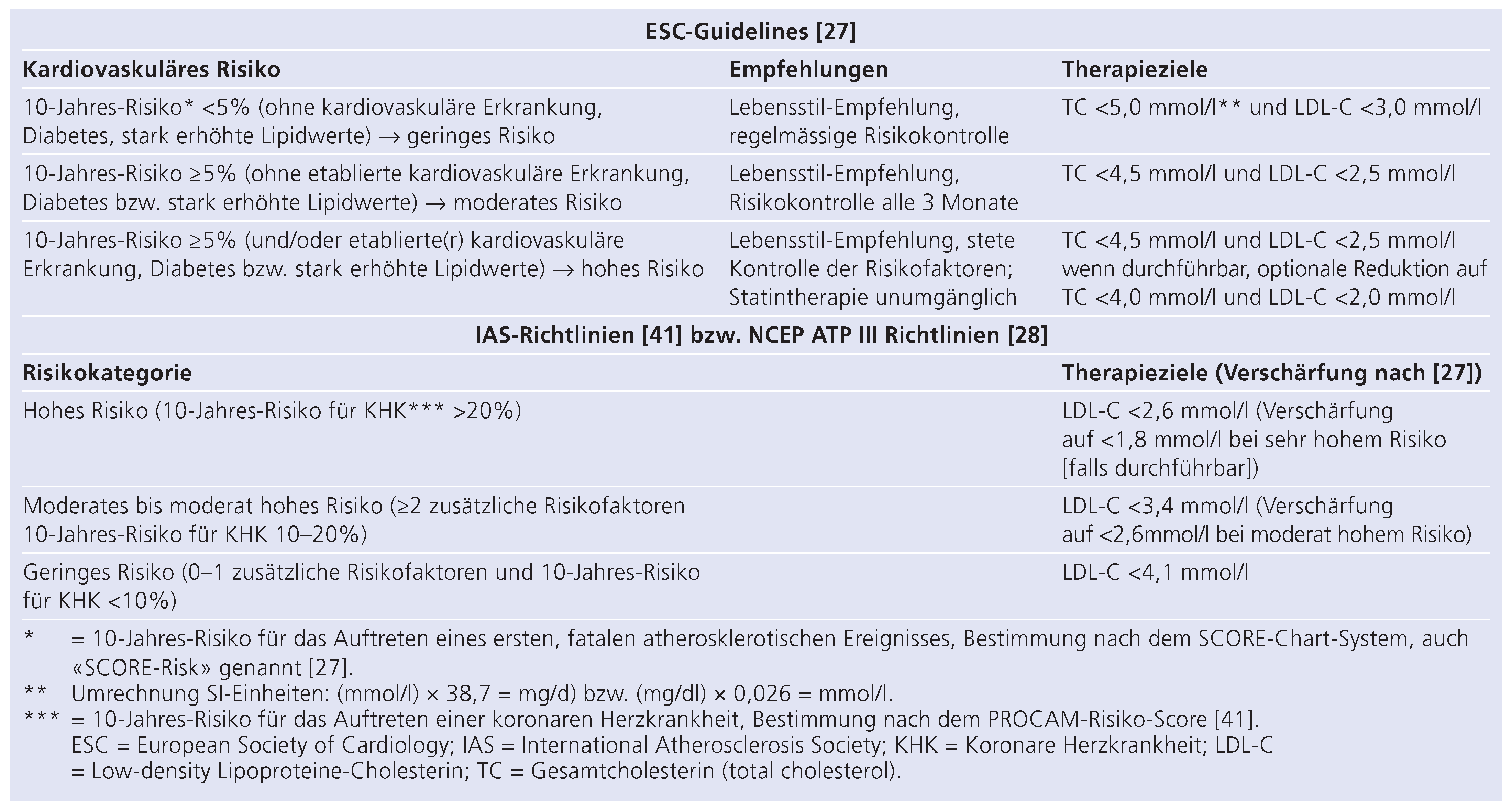
Table 1.
Empfohlene Cholesterin-Zielwerte gemäss den aktuellen ESC- bzw. IAS-Richtlinien.
Table 1.
Empfohlene Cholesterin-Zielwerte gemäss den aktuellen ESC- bzw. IAS-Richtlinien.
Verschärfung der therapeutischen Zielwerte
Angesichts der eindeutigen und sich rasant verändernden Datenlage werden die geltenden CholesterinZielwerte laufend nach unten korrigiert. Durch die stete Anpassung entsprechender Empfehlungen erweist sich die Übersicht über die aktuell geltenden Cholesterin-Zielwerte als schwierig. Für die Schweizer Ärzte empfiehlt die «Arbeitsgruppe Lipide und Atherosklerose» (AGLA) der Schweizerischen Gesellschaft für Kardiologie (SGK), sich auf die entsprechenden Cholesterin-Zielwerte der European Society of Cardiology (ESC) und der International Atherosclerosis Society (IAS) abzustützen [
26]. Die geforderten Zielwerte der entsprechenden Guidelines sind der Tabelle 1 zu entnehmen. Die empfohlenen Therapieziele dieser beiden internationalen Gesellschaften weichen im Detail leicht voneinander ab, stimmen aber im Bezug auf die klinische Praxis weitgehend überein. Bestrebungen zur Vereinheitlichung der Empfehlungen in Europa sind im Gange. Sowohl in den ESC- als auch in den IAS-Guidelines [
27] wird zwischen Therapiezielen für Hochrisikopatienten, Mittelrisikopatienten und Patienten mit geringem bzw. intermediärem kardiovaskulärem Risiko unterschieden. DieArt und Einteilung der einzelnen Risiken werden jedoch unterschiedlich definiert. Die aktuellen ESC-Guidelines 2007 zur «Prävention von kardiovaskulären Krankheiten in der klinischen Praxis» empfehlen neu für Hochrisikopatienten, welche bereits Atherosklerose entwickelt haben und weitere Risikofaktoren aufweisen, LDL-Cholesterin-Zielwerte von ≤2 mmol/l – falls durchführbar. Für asymptomatische Patienten mit vorhandenem hohem kardiovaskulärem Risiko werden LDL-CholesterinZielwerte von max. 2,5 mmol/l empfohlen. Die IAS, deren offizielle Empfehlungsrichtlinien auf das Jahr 2003 zurückgehen, hat aufgrund von Studien, die einen klaren weiteren Benefit bei noch stärkerer Senkung der LDL-Cholesterin-Zielwerte auf 1,6–1,8 mmol/l zeigen [
19], die Richtwerte für Patienten mit besonders hohem Risiko verschärft, wobei sie sich dabei auf die neuesten Empfehlungen der NCEP-ATP-IIIGuidelines beruft [
28]. Aktuell liegen hier die geforderten Werte bei maximal 2,6 mmol/l für Hochrisikopatienten und maximal 1,8 mmol/l für Patienten mit sehr hohem Risiko (
Table 1).
Auszug aus der Praxis Grosse Behandlungslücken in der Cholesterinsenkungstherapie
Das primäre Ziel besteht zunächst darin, alle Patienten, die behandelt werden sollten, auch zu behandeln. Schätzungen zufolge waren jedoch 2002 mehr als 70% der Patienten mit Hypercholesterinämie noch unbehandelt [
6].
Gemäss der zwischen 1993 und 2002 durchgeführten Genfer Studie hat sich die Zahl der wegen Hypercholesterinämie behandelten Personen signifikant erhöht: von 2,5 auf 6,5% bei den Frauen und von 5 auf 14% bei den Männern. Wie in der prospektiven CoLaus-Studie (
Table 2) aufgezeigt, wurde nur bei 6,6% der Studienteilnehmer mit erhöhtem LDL-Cholesterinspiegel der Gebrauch von Statinen verzeichnet [
11]. Im Gegensatz dazu betrug die Rate bei Patienten nach einem Myokardinfarkt 69%, nach einem zerebrovaskulären Ereignis 33% und nach einem aortokoronaren Beipass 70%. Verglichen mit den Resultaten der amerikanischen Umfrage des «National Health and Nutrition Survey» (NHANES), gemäss Risikokategorien basierend auf den Empfehlungen des «National Cholesterol Education Program Third Adult Panel» (NCEP-ATP-III) 2001, erhöhte sich der Statin-Gebrauch bei Personen, bei welchen anamnestisch keine koronare Herzkrankheit, keine zerebrovaskuläre Erkrankung und kein Diabetes mellitus auftraten, zwischen 1999–2000 und 2003–2004 von 14 auf 32%, und bei Personen mit anamnestisch kardiovaskulärer Ischämie oder Diabetes mellitus von 31 auf 43%. Die aufgrund der EUROASPIRE I (1995–1996), II (1999– 2000) und III (2006–2007) erhaltenen Resultate wiesen eine befriedigendere Verbesserung des StatinGebrauchs auf: Er erhöhte sich auf 18%, 57% und 87% [
29].Allerdings handelte es sich dabei um Studien mit Patienten, die aufgrund ihrer koronaren Ereignisse von einer adäquaten Beratung in auf kardiologische Prävention spezialisierten europäischen Zentren profitierten.
Therapieziele werden selten erreicht
Gesamteuropäisch besteht derzeit eine grosse Diskrepanz zwischen den geltenden Therapie-Richtwerten und dem effektiven Erreichen der geforderten Therapieziele in der Praxis. Die gesetzten Cholesterin-Zielwerte werden in der Praxis nur bei einer Minderheit erreicht. Dies belegen diverse europäische Studien
30. Laut den weitgreifenden EUROASPIRE-I-, -IIund -III-Studien erreichten nur rund 4%, 22% bzw. 52% der Patienten die gesetzten Therapiezielwerte (LDL-Cholesterin <2,5 mmol/l) [
29]. Zum gleichen Schluss kommt auch eineArbeitsgruppe des
Stockholm Networks, eines europäischen Instituts für Gesund-heitsökonomie mit Sitz in London [
32]. Die Arbeitsgruppe, die sich internationalen Kardiologie-Experten zusammensetzt, untersucht das Cholesterinmanagement in Europa unter gesundheitspolitischen, sozialen und wirtschaftlichen Aspekten und ist in einer ersten Studie zum Schluss gekommen, dass die diagnostischen und therapeutischen Massnahmen im Bereich der Hypercholesterinämie in den europäischen Ländern ungenügend sind. In der Schweiz ist die Lage nicht anders. Obwohl sich hierzulande die Verschreibungslage in der Hypercholesterinämie-Therapie in den letzten Jahren deutlich verbessert hat, werden die geforderten therapeutischen Zielwerte bei einem grossen Anteil der Patienten nicht erreicht [
33].
Figure 2.
Prävalenz eines erhöhten LDL-Cholesterins (>2,6 mmol/l) bei Hochrisiko-Patienten in verschiedenen europäischen Ländern (EUROASPIRE III) [
42].
Figure 2.
Prävalenz eines erhöhten LDL-Cholesterins (>2,6 mmol/l) bei Hochrisiko-Patienten in verschiedenen europäischen Ländern (EUROASPIRE III) [
42].
Table 2.
Prävalenz ausgewählter kardiovaskulärer Risikofaktoren bei den Teilnehmern der CoLaus-Studie (modifiziert
nach [
11], mit freundlicher Genehmigung P. Vollenweider).
Table 2.
Prävalenz ausgewählter kardiovaskulärer Risikofaktoren bei den Teilnehmern der CoLaus-Studie (modifiziert
nach [
11], mit freundlicher Genehmigung P. Vollenweider).
Die in der CoLaus-Studie angestrebten LDL-Cholesterinwerte – entsprechend den Empfehlungen <2,6 mmol/l – für die sekundäre Prävention, wurden in 28%, 38%, 28% und 33% der Patienten mit Diabetes mellitus, Myokardinfarkt, Apoplexie und aortokoronarem Bypass erreicht [
19].
Ein grossangelegtes Befragungsprojekt untersucht derzeit die Erreichung der therapeutischen Cholesterin-Zielwerte in den Schweizer Arztpraxen. Eine erste Voranalyse zeigt, dass auch hierzulande die Therapieziele nur ungenügend erreicht werden.
Evaluation und Evolution in Europa Vielseitige Ursachen für unzureichendes Cholesterinmanagement
Im Rahmen der ersten Stockholm-Network-Evaluation im Jahre 2006 wurden als Hauptgründe für das ungenügende Cholesterinsenkungsmanagement in Europa das Fehlen von adäquaten, verbindlichen Behandlungsrichtlinien und deren Umsetzung in der Praxis, ungenügende Interaktion und Kommunikation zwischen zuweisendem und spezialisiertemArzt sowie zwischen Verschreiber und Patient, finanzielle Restriktionen in der Verschreibungspolitik sowie ein mangelndes Bewusstsein des Risikofaktors Hypercholesterinämie in der Bevölkerung genannt. Obwohl klar ist, dass die Behandlung der Hypercholesterinämie auch hierzulande noch nicht ausreichend ist, fehlt es in der Schweiz derzeit noch an Studien, welche die Gründe für diesen Missstand aufzeigen.
Verzögerte Anpassung der Dosen und Therapieoptionen in der Praxis
Gemäss Ergebnissen der Stockholm-Network-Untersuchung wird das Potential der Statine als wichtigste, effektive und sichere Medikamentenklasse zur Cholesterinsenkung [12, 14] in der Praxis noch zu wenig genutzt. Die eingesetzten Statin-Dosierungen entsprechen oft nicht den Therapiedosen, die in den entsprechenden Studien verwendet werden. Dies, obwohl diverse Studien den Vorteil von hohen gegenüber moderaten StatinDosen, besonders in der Therapie von Hochrisikopatienten, belegen [17, 19]. Foley et al. haben beispielsweise in einer US-Studie gezeigt, dass eine Dosissteigerung bei zusätzlich 14% der Patienten zum Erreichen des Zielwertes führen kann.Auch neuere, effektive Therapieoptionen werden nur verzögert in die Praxis übernommen. So wird trotz deutlicher Studienlage, die ein besseres Erreichen des Zielwertes durch die Kombination eines Cholesterinsynthesehemmers mit einem Cholesterinresorptionshemmer [31, 34] oder mit Nikotinsäure [35, 36] zeigt, immer noch zu wenig auf KombinationstherapieOptionen zurückgegriffen.
Kommunikation zwischen Arzt und Patient ungenügend
Die ungenügende Information des Patienten durch den Arzt kann als einer der Hauptgründe für eine mangelnde Patienten-Compliance betrachtet werden. Besonders in der Sekundärprävention von kardiovaskulären Erkrankungen, wo die Patienten oft eine grosse Anzahl von verschiedenen Medikamenten einnehmen müssen, ist die Compliance oft mangelhaft. Dabei werden offenbar nicht alle kardiovaskulären Hauptrisikofaktoren von Patientenseite her gleich eingestuft. Eine kürzliche Untersuchung zeigte auf, dass Patienten die Möglichkeit, den eigenen Cholesterinwert senken zu können, weit tiefer werten als die Senkung des Blutdruck- oder Blutzuckerwertes. Die genauen Ursachen und Beweggründe für diese schlechte Erwartungshaltung wurden jedoch nicht untersucht. Die tiefe Einschätzung dürfte aber daran liegen, dass die Patienten über die Gefährlichkeit des kardiovaskulären Risikofaktors Hypercholesterinämie immer noch ungenügend informiert sind [
37].
Bezieht man sich auf die Ergebnisse der Schweizer Gesundheitsumfragen von 2002 und 2007, scheint es zudem, dass die Anzahl der Personen mit Cholesterinmessungen in den letzten zwölf Monaten von 62% auf 48% bei den Frauen bzw. von 58% auf 45% bei den Männern geschrumpft ist [
6]. Dies zeigt, dass die Auswirkung einer ausführlichenAufklärung und Information des Patienten über Nutzen und Dringlichkeit der Therapie, Sicherheit und Unbedenklichkeit der eingesetzten Medikamente sowie die stete Information des Patienten über Therapieeffekt und Therapiefortschritt nicht unterschätzt werden dürfen. Eine offene Therapie im Sinne einer Zusammenarbeit zwischenArzt und Patient kann viel zu einem befriedigenden Therapieergebnis beitragen. Ein Patient, der über das Ziel der Behandlung informiert ist, erkundigt sich auch bei seinemArzt danach.Auch die bestehende, unzureichende Umsetzung von konventionellen Massnahmen wie Diätumstellung, Bewegungstherapie und Gewichtsreduktion kann durch eine intensivierte Information und Aufklärung der Patienten verbessert werden.
Mangelnder Wissensstand in der Gesamtbevölkerung
Die Gesamtbevölkerung ist hinsichtlich der Gefährlichkeit der Hypercholesterinämie noch unzureichend informiert – die Bedeutung des Cholesterins als kardiovaskulärer Risikofaktor wird noch zu wenig ernst genommen. Der Wissensstand lässt vor allem bei der jungen Bevölkerung klar zu wünschen übrig. Dies insbesondere, weil die Atherosklerose als Folgekrankheit der Hypercholesterinämie eine Alterskrankheit darstellt und die Jungen generell wenig Interesse an einer Krankheit zeigen, welche sich erst im Alter manifestiert. Die ersten atherosklerotischen Gefässherde entwickeln sich jedoch hauptsächlich im Alter von 20–40 Jahren. In diesem Zeitraum würde die Primärprävention am besten greifen. Werden hier nochmals die Ergebnisse des Rekruten-Screenings [
6] betrachtet, welches als repräsentativ für die Prävalenz in der Altersgruppe von 18–20 Jahre alten Männern angesehen werden kann, ist die Dringlichkeit für möglichst frühe Informations- und Aufklärungskampagnen klar gegeben.
Kostenrestriktionen erschweren adequate Therapie in der Praxis
Auch gesetzliche Kostenrestriktionen von staatlicher Seite spielen eine Rolle. Besonders in der Sekundärprävention von kardiovaskulären Erkrankungen, wo die polymedikamentöse Therapie zwingend mit höheren Kosten einhergeht, ist die adäquate, hochdosierte Therapie bei Hochrisikopatienten gemäss aktueller Behandlungsrichtlinien durch die schweizweit geltende, gesetzlich vorgegebene Kostenbeschränkung behindert. Die aktuellen Richtlinien können wohl im Klinikalltag eingehalten werden. Eine in der Folge ähnlich intensive Nachbehandlung beim Arzt in der Praxis ist aufgrund der geforderten Sparmassnahmen aber nur bedingt möglich. Dies führt immer mehr zu einer Diskrepanz zwischen der qualitätsgerechten und auf die aktuell gültigen Richtlinien ausgerichteten Behandlung der Patienten in der Klinik und der Nachbehandlung beim Grundversorger. Die publizierten Behandlungsrichtlinien können in der Nachbehandlung aus Kostenspargründen faktisch nicht eingehalten werden, insbesondere, wenn ein Grundversorger gleichzeitig mehrere kardiale Patienten betreut.
Eine neue Studie des Stockholm-Networks untersucht derzeit, inwiefern politische Barrieren Bevorzugung und Identifikation des Cholesterins als kardiovaskulären Risikofaktor behindern. Ziel ist es, herauszufinden, was auf politischer Ebene noch getan werden kann und muss, um das Cholesterinmanagement nachhaltig zu verbessern. Des Weiteren werden Daten zur Umsetzung der neuen Richtlinien [
27] im Bereich der Cholesterinsenkungstherapie in der europäischen Praxis erhoben, um herauszufinden, welche Position die Cholesterinproblematik in Anbetracht des gesamten europäischen Gesundheitswesens einnimmt.
Effizientes Cholesterinsenkungsmanagement macht auch wirtschaftlich Sinn
DerAnteil ungenügend versorgter Patienten bleibt gesamteuropäisch hoch, obwohl diverse sozioökonomische Studien auch den nachhaltig wirtschaftlichen Nutzen eines effizienten Cholesterinmanagements belegen. Primär können durch eine effektive Senkung der Cholesterinwerte teure Untersuchungen oder invasive Eingriffe und Operationen vermieden werden [
38]. Hinsichtlich der Kosteneffizienz der Cholesterinsenkungstherapie zeigen die Studien insbesondere den wirtschaftlichen Nutzen in der Sekundärprävention von Hochrisikopatienten auf. Eine Studie der «Amercian HeartAssociation» (AHA) zeigt die Kosteneffizienz einer intensiven Statin-Therapie bei Patienten mit akutem koronarem Syndrom auf und stuft gleichzeitig den ökonomischen Nutzen einer gleichwertigen Therapie bei Patienten mit stabiler koronarer Herzkrankheit als tiefer ein. Hier müsse die Kosteneffizienz aufgrund vorliegender, national unterschiedlicher Medikamentenkosten spezifisch betrachtet werden [
39].Auch eine kanadische Studie, die verschiedene Strategien von einer Cholesterinsenkung bei der Gesamtbevölkerung bis hin zur alleinigen Therapie von Hochrisikopatienten betrachtet, kommt zum Schluss, dass die Beschränkung einer intensiven Statin-Therapie auf Hochrisikopatienten gesundheitsökonomisch betrachtet am meisten Sinn mache. Eine breitere Cholesterinsenkung durch Statine bereits im tiefen RisikoStadium wird dagegen als ökonomisch wenig wertvoll evaluiert. In der Gesamtbevölkerung erscheinen die Verstärkung von frühen, primären Präventionsmassnahmen wie Aufklärungskampagnen über richtige Ernährung und die Wichtigkeit von ausreichender Bewegung sinnvoller. Greifen diese, kann langfristig der Anteil der Bevölkerung mit grösserem und damit behandlungsdürftigem, kostenintensivem kardiovaskulärem Risiko reduziert werden.
Stockholm-Network befürchtet sozioökonomische Krise im Jahre 2020
Das Stockholm-Network prognostiziert eine progressive Zunahme an kardiovaskulären Ereignissen bis ins Jahr 2020, wenn die Diagnose und Behandlung der Hypercholesterinämie nicht nachhaltig verbessert werden. Prognosen gehen davon aus, dass in Europa im Jahre 2020 mehr als 3 Millionen Todesfälle auf die Hypercholesterinämie zurückzuführen sein werden. Da diese Krankheiten dieAusgaben im Gesundheitswesen schon heute schwer belasten und bereits 12% der gesamten Gesundheitskosten ausmachen, werde es bis 2020 zu einer sozioökonomischen Krise kommen, falls die kardiovaskulären Hauptrisikofaktoren und insbesondere die Hypercholesterinämie nicht ausreichend unter Kontrolle gebracht werden. Gesamteuropäisch betragen die Gesamtkosten für die Behandlung von kardiovaskulären Krankheiten derzeit 169 Milliarden Euro, wovon 64 Milliarden Euro durch Sekundärkosten wie Produktivitätsverluste entstehen. Verbessert sich das Hypercholesterinämiemanagement nicht, werden sich die zusätzlichen Kosten 2020 auf schätzungsweise rund 69 Milliarden Euro belaufen. Dazu kommen die Sozialkosten im Zusammenhang mit der Zunahme der Herz-Kreislauf-Erkrankungen sowie die sinkende Lebensqualität infolge häufiger Komplikationen bei einer chronischen Krankheit dieser Art. Das Stockholm-Network kommt weiter zum Schluss, dass das europäische Wohlfahrtssystem infolge zunehmender Überalterung der Bevölkerung langfristig eine Reform benötige, sofern das soziale Sicherheitsnetz angesichts des Kostendrucks erhalten bleiben soll. Um zu vermeiden, dass spätestens 2020 alle Versorgungsebenen in Mitleidenschaft gezogen werden, sollen folgende Punkte umgesetzt werden: stärkere Betonung einer möglichst früh eingreifenden Präventivmedizin, Förderung der persönlichen Verantwortung sowie erhöhte individuelle Kostenbeteiligung an der Gesundheitspflege. Die Senkung der Gesundheitskosten, die durch die Folgen hoher Cholesterinwerte verursacht werden, könne einen entscheidenden Beitrag zur Verhinderung einer Gesundheits- und Sozialkrise leisten.
Implikationen für die Schweiz Dringender Handlungsbedarf in der Schweiz
Obwohl die altersmässig standardisierte Ausbreitung kardiovaskulärer Krankheiten hierzulande leicht niedriger ist als in gewissen anderen europäischen Ländern, besteht auch in der Schweiz dringender Handlungsbedarf. Sämtliche Exponenten des Schweizer Gesundheitswesens sind sich dieser Tatsache bewusst und haben ihre Absicht, die Herz-KreislaufProblematik nachhaltig anzugehen, mit der Unterzeichnung der
Europäischen Charta für Herzgesundheit bzw.
European Heart Health Charter (EHHC) [
40] klar bekundet. Auch Bundesrat Pascal Couchepin bekräftigte im Rahmen der offiziellen Unterzeichnung ganz klar seinen «Willen zur gezielten Zusammenarbeit bei der Bekämpfung dieser weiter zunehmenden Zivilisationskrankheiten».
Zur Verbesserung der Schweizer Herzgesundheit und Vorbeugung der Herz-Kreislauf-Erkrankungen im Sinne der Forderungen der
EHHC bedarf es jedoch effizienter Massnahmen auf breiter Ebene, um die einzelnen Ursachen und Risikofaktoren gezielt anzugehen. Die Förderung der Entwicklung, Implementierung und Prüfung von nationalen Gesundheitsstrategien in diesem Sinne wird in der
EHHC klar betont [
40]. Zur Verbesserung des Managements des
Cholesterins – als einer der wichtigsten und gleichzeitig noch zu wenig wahrgenommenen Risikofaktoren – wurde daher das Netzwerk «Swiss Cholesterol Network» iniitiert. Dies im Sinne einer ersten Initiative auf Grundlage der Forderungen der
EHHC. Das Ziel des «Swiss Cholesterol Network» ist, das stets zunehmende Problem der Hypercholesterinämie in der Schweiz zu überwachen, zu analysieren und nachhaltig Massnahmen zur Verbesserung eines effektiven, weitgreifenden Cholesterinmanagements zu fordern und umzusetzen.
Dringenden Handlungsbedarf sehen wir insbesondere in der Verstärkung der Aktionen im Bereich Gesundheitsförderung und Primärprävention. Während Vorstösse zur Prävention des Rauchens und des Übergewichts zu greifen scheinen, wird die Gefahr des Risikofaktors Hypercholesterinämie in der Bevölkerung immer noch zu wenig wahrgenommen. Die fehlende Erwähnung des Cholesterins als Risikofaktor in den ersten Resultaten der Publikation der Schweizer Umfrage zur Gesundheit 2007 bestätigt dies.
Hier müssen auch gesellschaftliche Schranken beachtet werden. Die Bedeutung der Gesellschaft bezüglich der Fähigkeit, die Wahl gesunder Lebensgewohnheiten zu blockieren, wird unterschätzt. Im Lebensmittelbereich werden z.B. Lebensmittel mit hohem Fett- und Energiegehalt zu einem generell niedrigeren Preis und unter attraktiveren Werbebotschaften angeboten als gesunde bzw. gesundheitsfördernde Nahrungsmittel. Die Veränderung von Lebensstil-Verhaltensmustern kann aber nur einen begrenzten Beitrag zur Gesundheitsprävention leisten, nach deren Ausschöpfung therapeutische Massnahmen zur Anwendung kommen müssen. Weiteres Hauptziel ist es demnach, die Umsetzung der bekannten und auch allgemein akzeptierten Behandlungsrichtlinien in der Primär- und Sekundärprävention zu verbessern. Neben der Dringlichkeit zur möglichst frühzeitigen und umfassenden Diagnose und adäquatenAnpassung der Therapien und Richtwerte muss insbesondere die Zustimmung des Patienten zu konventionellen Massnahmen verstärkt werden. Dies kann durch eine Verbesserung der Kommunikation und Interaktion zwischen Arzt und Patient erreicht werden.
Breite, bereichsübergreifende Zusammenarbeit gefordert
In der Einleitung der
EHHC wird eine bereichsübergreifende Zusammenarbeit und eine breit abgestützte Koalitionsbildung zur effektiven Prävention im HerzKreislauf-Bereich gefordert [
37]. Besonders im Cholesterinbereich erscheint es sehr wichtig, das Problem des suboptimalen Cholesterinmanagements von verschiedenen Ebenen her anzugehen und dementsprechende, breitgefächerte Massnahmen zu ergreifen. Obwohl der medizinische Bereich im Vordergrund steht, sind auch Vertreter aus Ernährung, Lebensmittelbereich, Bewegung und Sport sowie Politik zu involvieren. Mit Hilfe von zielgerichteten Partnerschaften und Trägerschaften und unter Nutzung von Synergien zwischen Ärzten, Apothekern, Patienten, Patientenorganisationen, Versicherern und politischen Entscheidungsträgern sollte es mittel- bis langfristig möglich sein, das Bewusstsein des Problems Hypercholesterinämie zu fördern und die Konsequenzen für die Schweizer Bevölkerung aufzuzeigen. Die nachhaltige Verbesserung des Cholesterinmanagements auf gesellschaftlicher und individueller Ebene soll das gemeinsame Ziel sein.
Schlussfolgerungen
Auf der Basis der EHHC adaptiert die Gründer- und Kerngruppe des «Swiss Cholesterol Network» die wichtigsten Forderungen der EHHC auf das Cholesterinmanagement. Daraus ergeben sich Möglichkeiten zur Optimierung des Cholesterinmanagements in der Schweiz, wie die dringende Bitte an die gesundheitspolitischen Entscheidungsträger, sämtliche Massnahmen und Aktionen zugunsten eines verbesserten Cholesterinmanagements in der Schweiz zu unterstützen und die Rahmenbedingungen in den entsprechenden Bereichen anzupassen.
Folgende Fakten liegen diesemAnliegen zugrunde:
- -
Die kardiovaskulären Krankheiten belegen den ersten Rang bei der Mortalität und Morbidität in der Schweiz, trotz einer in den letzen 20 Jahren beobachteten Reduktion der kardiovaskulären Mortalität. Obwohl die kardiovaskuläre Mortalität vor allem im fortgeschrittenen Alter dominiert, manifestiert sich ein erstes kardiovaskulärischämisches Ereignis bei 25% der Frauen und 46% der Männer vor dem 65. Altersjahr.
- -
Die Hypercholesterinämie ist nebst Rauchen und Hypertonie der wichtigste behandelbare Risikofaktor. Mehr als 30% der Schweizer Bevölkerung weisen erhöhte Cholesterinwerte auf, die Tendenz ist steigend.
- -
Da aktuell Cholesterinmanagement in der Schweiz ist verbesserungsbedürftig. In der Bevölkerung wird das Cholesterin als kardiovaskulärer Risikofaktor noch zu wenig wahrund ernst genommen und die Therapiezielwerte werden in der Praxis nur bei einer Minderheit erreicht.
- -
Im Bereich Cholesterinmanagement sind in der Schweiz massive Interventionen auf verschiedensten Ebenen nötig. Die zunehmende Prävalenz der Hypercholesterinämie und die Überalterung der Bevölkerung, einhergehend mit einer Zunahme von HerzKreislaufVorfällen, macht dies prioritär.
- -
Werden in absehbarer Zeit nicht einschneidende Massnahmen ergriffen, ist in der Schweiz bis zum Jahre 2020 mit einer gesundheitspolitischen und gesundheitsökonomischen Krise zu rechnen.
Zur Optimierung des Cholesterinmanagements braucht es Massnahmen auf breiter Ebene, unter Einbezug sämtlicherAnspruchsgruppen. Dazu gehört insbesondere …
- -
… die Förderung
von möglichst weitgreifenden, periodisch wiederkehrenden Aufklärungskampagnen für
die breite Bevölkerung, mit dem Ziel, über Ursache, Prävention undAuswirkungen
derAtherosklerose aufzuklären sowie das Bewusstsein für die Bedeutung des
Cholesterins als kardiovaskulärer Risikofaktor zu schärfen. Besonderes
Augenmerk soll dabei auf die Aufklärungsarbeit in der Grundausbildung unter
Beteiligung der Schulpflege, Schulärzteschaft und von Jugendmedien gelegt
werden.
- -
… die Förderung
von möglichst früh einsetzenden, flächendeckenden Präventionsmassnahmen in
der breiten Bevölkerung. Diese sollen im Ernährungsund Bewegungsbereich
beginnen und eine möglichst frühzeitige Diagnose einer Hypercholesterinämie
einschliessen. Insbesondere soll jeder Patient mit Kontakt zu einem Arzt
unabhängig vom Kontaktgrund auf die primäre und sekundäre Prävention der
Atherosklerose aufmerksam gemacht und eine allfällige Therapie zeitgemäss
eingeleitet werden.
- -
… die Förderung
einer verbesserten Information des Hypercholesterinämie-Patienten von
Seiten des betreuenden medizinischen Fachpersonals mit dem Ziel, die
Patienten-Compliance zu verbessern.
- -
… die Förderung
der Erreichung der CholesterinZielwerte in der Praxis. Jeder
Hypercholesterinämie-Patient hat das Recht auf eine adäquate, den aktuell
geltenden Richtlinien entsprechende Therapie. Diese soll sich an den
bestehenden AGLARichtlinien orientieren, welche die Basis für eine effiziente
Therapie darstellen. Deren Einhaltung soll von gesundheitspolitischer Seite her
gefördert werden und darf aufgrund des zu erwartenden Einsparpotentials durch
Restriktionen allfälliger Leistungsrückerstatter nicht erschwert werden.