Zusammenfassung
Die Inzidenz der Herzinsuffizienz nimmt zu und somit auch die Zahl der Patienten, die vom plötzlichen Herztod (PHT) sowie dem Tod durch kardiales Pumpversagen bedroht sind. In den letzten Jahren wurde für Patienten mit therapierefraktärer systolischer Herzinsuffizienz und komplettem Linksschenkelblock die kardiale Resynchronisationstherapie (CRT) als neuartige Behandlungsoption eingeführt. Die COMPANION-Studie konnte erstmals demonstrieren, dass bei Patienten mit einer LVEF ≤0.35, Herzinsuffizienz im NYHA-Stadium III und IV sowie komplettem Linksschenkelblock die CRT den kombinierten Endpunkt von Mortalität und Hospitalisierung reduziert. Diese Reduktion fand sich sowohl bei CRT-Schrittmachern als auch bei CRT-Systemen mit zusätzlicher Defibrillator-Funktion (CRT-ICD). Eine signifikante Reduktion der Gesamtmortalität wurde allerdings nur durch den CRT-ICD erreicht. In der CARE-HF-Studie wurde ein ähnliches Patientenkollektiv in einen medikamentösen und einen CRTSchrittmacher-Arm randomisiert. In der CRTGruppe zeigte sich eine signifikante Reduktion der Gesamtmortalität, wobei jedoch rund the CARE-HF trial. The majority of patientswould therefore continue to fulfil the criteria for ICD-implantation according to the SCDHeFT trial. SCD-HeFT also showed a mortality reduction in patients with NYHA class II but not in those with NYHA class III. It is conceivable, that CRT can change the mode of ein Drittel der Todesfälle auf den PHT zurückzuführen waren.
Gegenwärtig liegen noch keine Studien vor, welche den Einfluss von CRT und CRTICD auf die Gesamtmortalität direkt miteinander vergleichen. Neben den Ergebnissen der COMPANION-Studie können auch aus den Primärpräventionsstudien zur ICD-Therapie gewisse Schlussfolgerungen gezogen werden. In der SCD-HeFT-Studie konnte beispielsweise durch die Implantation eines ICD sowohl gegenüber Amiodaron als auch gegenüber Plazebo eine signifikante Reduktion der Gesamtmortalität bei Patienten mit einer LVEF 90,35 erzielt werden. Durch den Einsatz der CRT konnte in der CARE-HF-Studie die EF zwar von 0,25 auf 0,32 verbessert werden. Der Grossteil dieser Patienten erfüllt somit aber nach SCD-HeFT weiterhin die Kriterien zur primärprophylaktischen Implantation eines ICD. Zudem konnte in der SCD-HeFT-Studie die Gesamtmortalität nur bei Patienten im NYHA-Stadium II, nicht aber im NYHAStadium III signifikant gesenkt werden. Es ist also denkbar, dass CRT in dieser Population die Haupttodesursache vom Pumpversagen in Richtung PHT verschiebt. Aufgrund der gegenwärtig vorliegenden Daten sollte daher bei jedem Patienten mit der Indikation zur CRT der Einsatz eines CRT-ICD-Systems zumindest diskutiert werden.
Key words: kardiale Resynchronisationstherapie; plötzlicher Herztod; Herzinsuffizienz; Defibrillator
Einführung
Die Inzidenz der Herzinsuffizienz hat in den vergangenen Jahren stetig zugenommen und wird in den kommenden Jahren weiter steigen. Im letzten Jahrzehnt konnten die Symptomatik und die Prognose dieser Patienten durch den Einsatz von Betablockern, Angiotensin-converting-enzyme(ACE)-Inhibitoren, Angiotensin-Rezeptor-Blockern und Spironolacton deutlich verbessert werden. Eine Subgruppe der herzinsuffizienten Patienten mit einer Ejektionsfraktion (EF) unter 0.35, Symptomen im NYHA-Stadium III oder IV und einem kompletten Linksschenkelblock mit einer QRS-Dauer >120 ms profitiert von der kardialen Resynchronisationstherapie (CRT), und zwar sowohl bezüglich Verbesserung der objektiven Leistungskapazität als auch der subjektiven Lebensqualität. Kürzlich konnte in der CARE-HF-Studie im CRT-Arm zudem eine Reduktion der Mortalität demonstriert werden [
1]. Prinzipiell sind herzinsuffiziente Patienten sowohl vom Tod durch kardiales Pumpversagen als auch durch den PHT bedroht. Die MERIT-Studie untersuchte beispielsweise den Einfluss von Metoprolol auf die Mortalität bei herzinsuffizienten Patienten im NYHA-Stadium II bis IV [
2]. In dieser typischen Herzinsuffizienzpopulation war der PHT mit 60% die häufigste Todesursache, gefolgt von progressiver Herzinsuffizienz mit Pumpversagen bei 25%. Der PHT fand sich wesentlich häufiger bei Patienten im NYHA-Stadium II, wogegen die Patienten im NYHA-Stadium IV häufiger am Pumpversagen starben. Eine Reihe von Studien hat mittlerweile eine signifikante Reduktion des PHT bei Patienten mit einer EF 90,35 durch primärprophylaktische Implantation eines ICD demonstriert [
3,
4,
5]. Da es sich hierbei um sehr ähnliche Patientenkollektive handelt, stellt sich die Frage, ob alle Patienten mit einer Indikation zur CRT auch gleichzeitig einen ICD zur Primärprävention erhalten sollten.
Mortalitätsstudien zur kardialen Resynchronisationstherapie
In den letzten Jahren haben eine Reihe von Studien die technische Durchführbarkeit der biventrikulären Stimulation und deren therapeutischen Effekt auf die Leistungsfähigkeit bei herzinsuffizienten Patienten nachgewiesen [
6,
7]. Mit COMPANION und CARE-HF liegen nun zwei Studien vor, welche auch eine Mortalitätsreduktion durch CRT demonstrieren konnten [
1,
8].
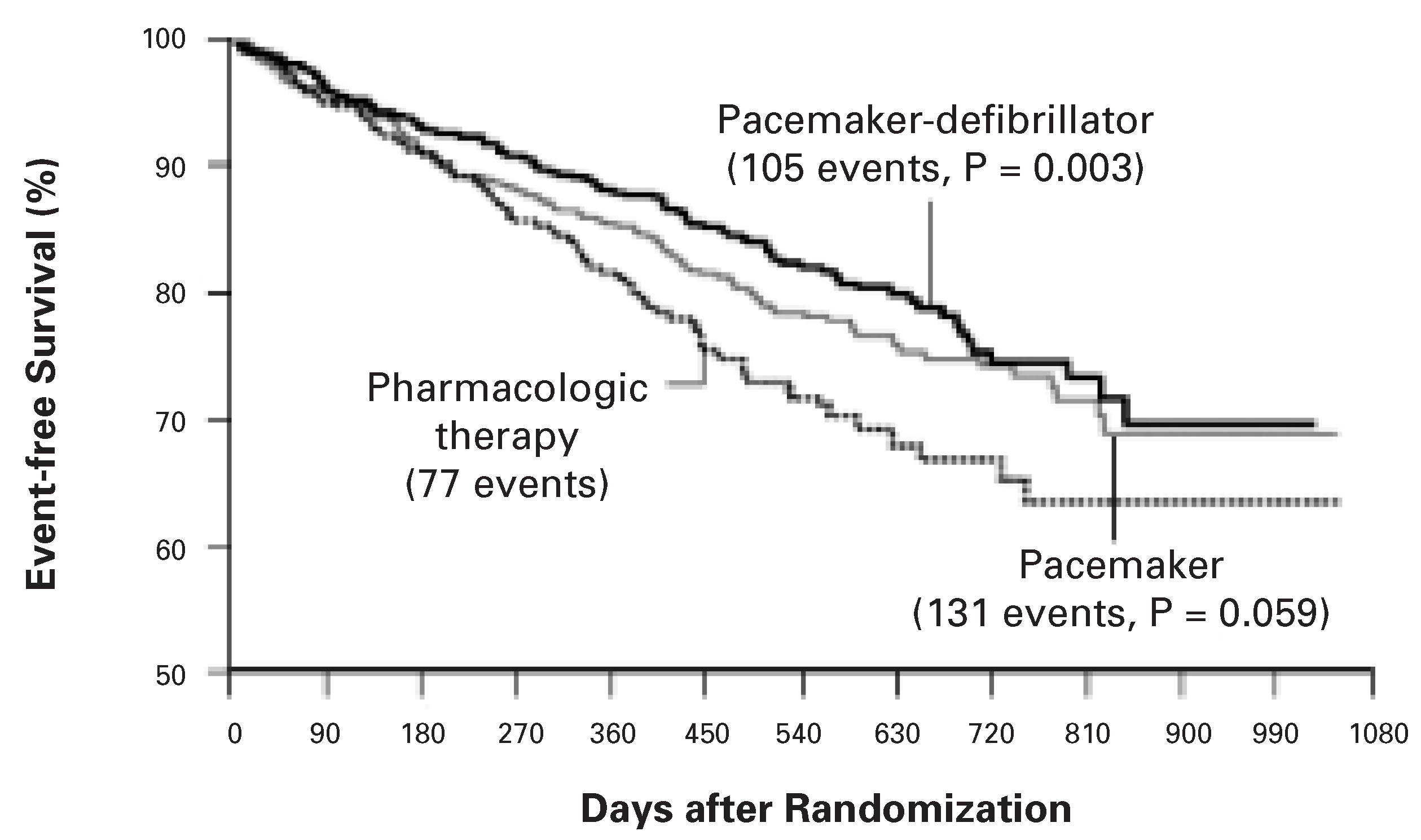
In der COMPANION-Studie wurden 1520 Patienten mit manifester Herzinsuffizienz, NYHA-Klasse III und IV, EF ≤0.35, Linksschenkelblock >120 ms und erhaltenem Sinusrhythmus in drei Arme randomisiert: optimierte pharmakologische Therapie (OPT), OPT und CRT oder aber OPT und CRT-ICD. Der kombinierte primäre Endpunkt von Tod oder Hospitalisation wegen Herzinsuffizienz konnte durch CRT um 34%, durch CRT-ICD um 40% signifikant gesenkt werden. Der sekundäre Endpunkt der Gesamtmortalität wurde hingegen nur durch CRT-ICD signifikant um 36% gesenkt (
Figure 1). Obgleich die Studie nicht für einen Vergleich zwischen CRT und CRT-ICD konzipiert war, so ist doch anzunehmen, dass der ICD einige PHT verhindert haben dürfte.
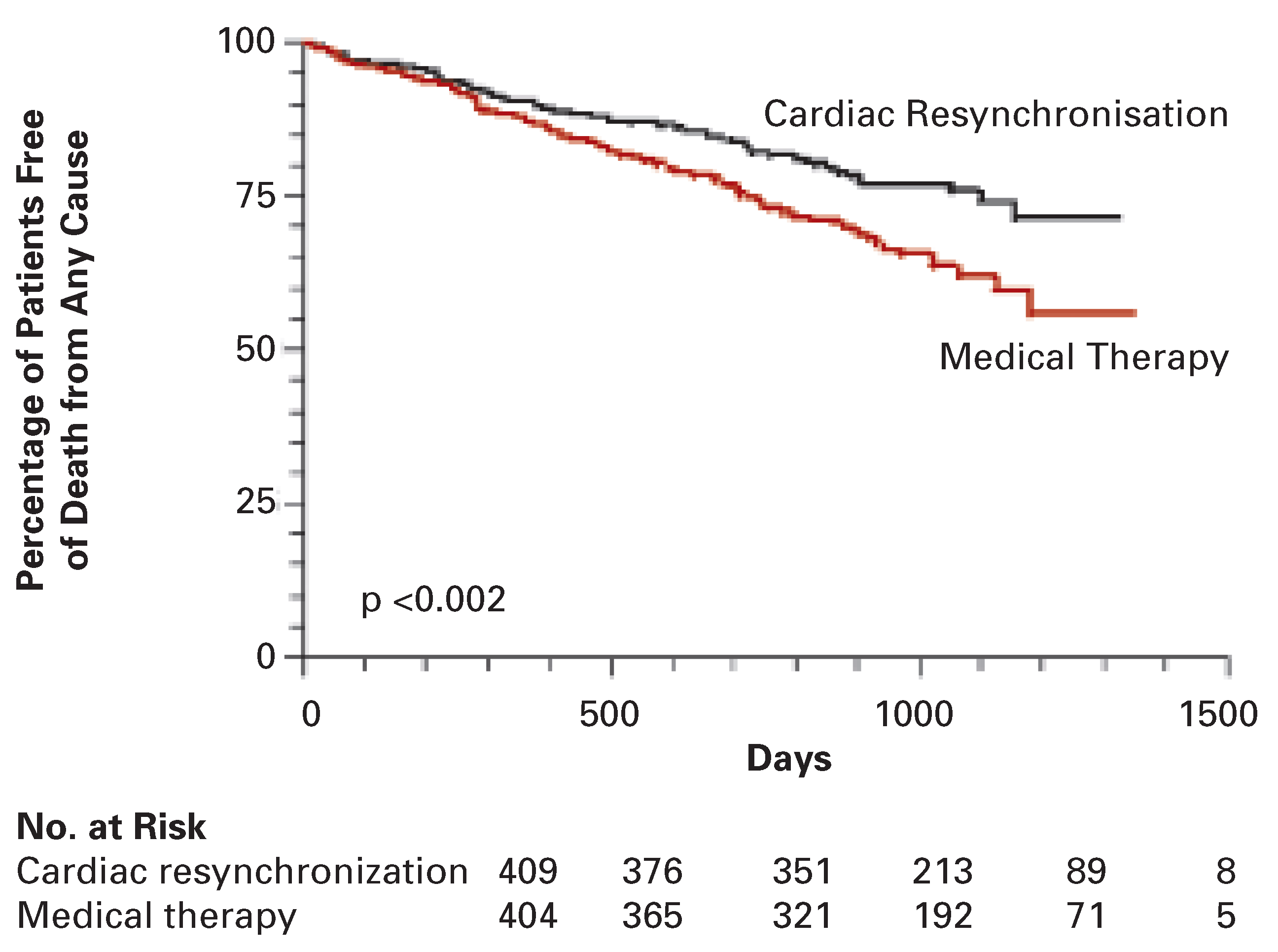
Die CARE-HF-Studie randomisierte 813 herzinsuffiziente Patienten mit einer EF ≤ 0.35, NYHA-Klasse III oder IV, Linksschenkelblock >120 ms und erhaltenem Sinusrhythmus auf OPT oder OPT und CRT. Nach einem medianen Nachbeobachtungszeitraum von 29 Monaten konnten durch CRT sowohl der kombinierte primäre Endpunkt «Tod jeglicher Ursache» oder «Hospitalisation wegen kardiovaskulärer Ereignisse», als auch der sekundäre Endpunkt der Gesamtmortalität signifikant gesenkt werden (
Figure 2). Letzterer wurde durch den Einsatz von CRT von 30% auf 20% reduziert. Bei genauer Betrachtung zeigt sich, dass in der medikamentösen Gruppe 32% und in der CRT-Gruppe 35% der Todesfälle durch PHT bedingt waren.
In einer Vielzahl von kleineren Studien und im CRT-Arm der MIRACLE-Studie konnte nun bereits gezeigt werden, dass CRT zu einem «reversen linksventrikulären remodeling » mit Verkleinerung der enddiastolischen und endsystolischen Volumina und Diameter und damit auch zu einer Reduktion der Mitralinsuffizienz führt [
9,
10,
11,
12,
13]. Bei näherer Betrachtung der Überlebenskurven aus der COMPANION-Studie wird ersichtlich, dass sich der Vorteil der CRT-Gruppe gegenüber der medikamentös therapierten Gruppe erst nach ungefähr 8 Monaten herauskristallisiert. Der Effekt auf die verbesserte Pumpfunktion scheint vor allem auf das verzögert einsetzende «reverse ventrikuläre remodeling» zurückzuführen zu sein [
1,
14]. Dagegen divergieren die Überlebenskurven der CRT-ICDGruppe und der medikamentösen Gruppe bereits viel früher, was möglicherweise durch die frühzeitige Verhinderung des PHT zu erkären ist.
Studien zur primärpräventiven ICD-Implantation (Table 1)
Da in den grossen ICD-Studien zur Primärprävention des PHT ein Patientenkollektiv untersucht wurde, welches dem der CRT-Studien in vielerlei Hinsicht sehr ähnlich ist, dürfen auch aus diesen Studienergebnissen gewisse Rückschlüsse hinsichtlich der Notwendigkeit eines ICD-back-up bei CRT gezogen werden.
Der im Jahre 2002 veröffentlichte
Multicenter Automatic Defibrillator Implantation Trial II (MADIT II) bediente sich bei Postinfarkt-Patienten lediglich der eingeschränkten linksventrikulären Pumpfunktion (EF ≤0,30) als Einschlussparameter und verzichtete auf weitere Risikostratifizierungsparameter [
4]. Nach 20 Monaten war die Gesamtmortalität in der ICD-Gruppe signifikant niedriger als in der Kontrollgruppe, die vor allem mit Amiodaron behandelt war. Bei einer deutlich geringeren Mortalität der Patienten mit einer nichtischämischen Kardiomyopathie (NICMP) ist der Nachweis des Vorteils einer ICD-Therapie zur Primärprävention schwieriger.
Im
Defibrillator in Non-Ischemic Cardiomyopathy Trial (DEFINITE) wurden 458 Patienten mit NICMP, LVEF ≤0,35 und nichtanhaltenden Kammertachykardien oder mehr als 10 ventrikulären Extrasystolen pro Stunde im Holter-EKG auf einen ICD oder eine konventionelle Therapie randomisiert [
3]. Obgleich der PHT hochsignifikant gesenkt werden konnte, zeigte die Gesamtmortalität nach 2 Jahren keinen signifikanten Unterschied, jedoch einen deutlichen Trend zugunsten des ICD (7,9%
vs 14,1%; p = 0,08).
Der
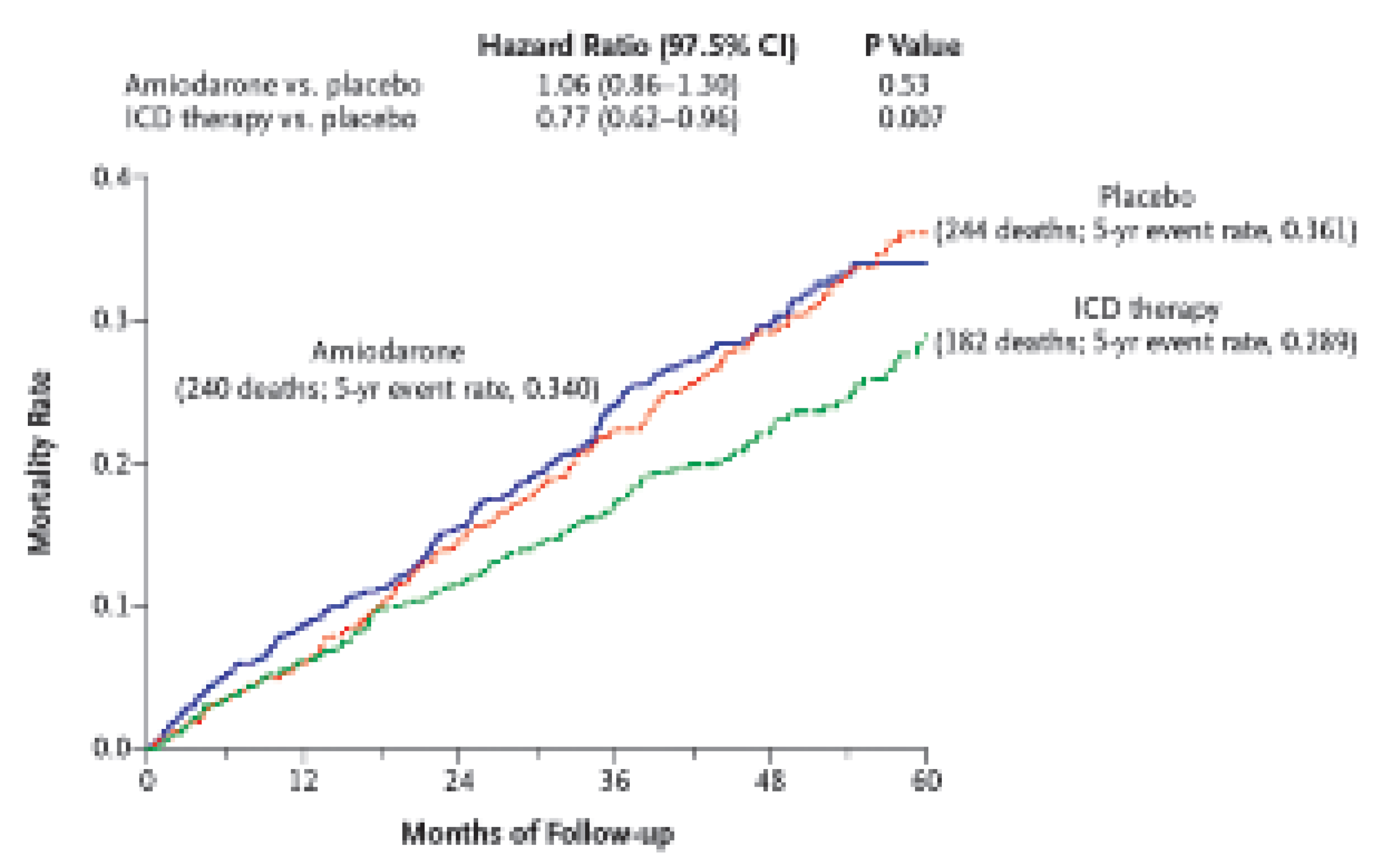
Sudden Cardiac Death in Heart Failure Trial (SCD-HeFT) randomisierte über 2500 Patienten mit einer EF 90,35 und NYHAKlasse II oder III entweder auf eine konventionelle Therapie, konventionelle Therapie und ICD oder konventionelle Therapie und Amiodaron [
5]. Nahezu die Hälfte der eingeschlossenen Patienten hatte eine dilatative Kardiomyopathie. Obgleich in der SCD-HeFT-Studie die Gesamtmortalität durch den ICD gesenkt werden konnte (
Figure 3), zeigen Subgruppenanalysen, dass für die Patienten mit dilatativer Kardiomyopathie erneut nur ein deutlicher Trend zugunsten des ICD nachweisbar ist (p = 0,06). Desweiteren erbrachte der ICD keinen Vorteil bei Patienten mit einer EF >0,30 oder denjenigen im NYHA-Stadium III.
Rolle des ICD in der kardialen Resynchronisationstherapie
Zum gegenwärtigen Zeitpunkt liegt noch keine Studie vor, die den Einfluss eines CRTSystems mit dem eines CRT-ICD auf die Gesamtmortalität als primären Endpunkt vergleicht.
Obgleich die COMPANION-Studie nicht für diesen Vergleich konzipiert war, zeigte sie allerdings, dass die Gesamtmortalität gegenüber medikamentös behandelten Patienten lediglich durch den Einsatz eines CRT-ICD Systems, nicht aber durch CRT alleine, signifikant gesenkt werden konnte.
Die CRT hat zweifelsohne einen positiven Einfluss auf die Verhinderung der Progression und auf die Verbesserung der Symptomatik der Herzinsuffizienz. Knapp 30% der Patienten profitieren allerdings nicht von der CRT. Gleichzeitig haben nahezu alle Patienten mit einer Indikation zu CRT auch eine Indikation zur primärpräventiven ICD-Therapie. Legt man die EF von weniger als 0,35 als den wichtigsten Parameter zur Risikostratifikation bezüglich PHT zugrunde, so zeigt sich, dass durch den Einsatz der CRT die LVEF von 0,24 auf 0,30 in der MIRACLE-Studie und von 0,25 auf 0,32 in der CARE-HF-Studie gesteigert werden konnte. Trotz der erfreulichen Verbesserung bewegt sich die EF der meisten Patienten somit immer noch in einem Bereich, in dem eine primärpräventive ICD-Therapie indiziert ist. Schliesslich konnte in der SCD-HeFT-Studie demonstriert werden, dass der PHT vor allem bei Patienten mit NYHA-Klasse II, nicht aber NYHA-Klasse III, durch einen ICD signifikant reduziert wird. Aus den vorliegenden Daten kann man vermuten, dass somit möglicherweise auch die Haupttodesursache vom Pumpversagen in Richtung PHT verschoben wird, was ebenfalls für einen ICD-back-up spräche. Sicherlich wird es weiterhin individuelle Fälle geben, in denen CRT aus rein symptomatischen Gründen indiziert ist oder in denen der Patient sich gegen einen Defibrillator ausspricht. Aufgrund der gegenwärtig vorliegenden Daten sollte jedoch bei jedem Patienten mit der Indikation zu CRT der Einsatz eines CRT-ICD-Systems diskutiert werden.